Esta publicação também está disponível em:




Recentemente foram publicados no New England Journal of Medicine os resultados de 5 anos de seguimento do estudo FAME II. Este estudo avaliou se a estratégia de angioplastia guiada por FFR poderia reduzir eventos cardiovasculares em pacientes com coronariopatia crônica (DAC). Alguns começaram a dizer: finalmente mostrou-se redução de infarto com o uso de angioplastia em pctes com DAC crônica, contradizendo assim os achados do clássico trial COURAGE. Será mesmo? Vamos fazer uma breve revisão sobre o assunto.
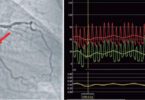
Primeiro ponto – o que é FFR?
Para os que não habituados ao assunto, vale a pena ler alguns textos que já publicamos sobre FFR no passado.
Arquivos Cardiopapers sobre FFR
Segundo ponto – como foi exatamente desenvolvido o trial FAME II?
O estudo FAME II foi um estudo desenvolvido no seguinte contexto: anos antes havia sido publicado o estudo COURAGE que mostrou que, em pacientes com DAC crônica, angioplastia não reduzia IAM ou morte quando comparada ao tratamento clínico otimizado isolado. Mas nesse trial a decisão de realizar ou não o procedimento era baseado, entre outros fatores, no aspecto angiográfico das lesões. Contudo, como pode ser visto nos textos que colocamos na parte de FFR, este método agrega informação na tomada de decisão uma vez que mostra durante o exame invasivo que lesões geram queda significativa de pressão após a obstrução, o que seria o equivalente a dizer que aquela obstrução x ou y causa algum grau de isquemia funcional. Será então que uma estratégia de angioplastia guiada por FFR na DAC crônica poderia reduzir eventos cardiovasculares uma vez que os procedimentos tenderiam a ser mais seletivos, incluindo apenas lesões que realmente trazem repercussão funcional para o paciente?
Detalhes do trial original:
O Estudo foi feito em 28 centros dos Estados Unidos e da Europa. Foram incluídos pacientes que:
- possuíam angina estável ou sintomas atípicos/ausência de sintomas mas comprovação objetiva de isquemia
- pelo menos uma lesão coronariana > 50%
- eram elegíveis para angioplastia
Entre os principais critérios de exclusão estavam: anatomia considerada cirúrgica, IAM recente, contraindicação à dupla antiagregação plaquetária.
O pesquisador então decidia através de critérios clínicos e angiográficos que lesões deveriam ser submetidas à intervenção. Era então que entrava o FFR. Caso a lesão tivesse FFR < 0,8 – os pacientes eram randomizados em 2 grupos: ATC da lesão + tratamento clínico otimizado ou apenas tratamento clínico otimizado. Já se todas as lesões tivessem FFR>0,8, o paciente entrava em um registro e ficava apenas em tratamento clínico. Detalhe importante: os pacientes e médicos sabiam a qual grupo o paciente pertencia, ou seja, o estudo não foi cego.
Os pacientes que eram submetidos à angioplastia recebiam stents farmacológicos de segunda geração.
Endpoint primário: desfecho composto de morte por qualquer causa + IAM não fatal + necessidade de internação hospitalar não planejada e realização de angioplastia de urgência no período de 2 anos.
O tamanho amostra do estudo foi feito e planejou-se incluir 1632 pacientes inicialmente.
Aqui paramos para fazer o primeiro comentário: qual o problema do desfecho selecionado em um estudo em que os pacientes e médicos não são cegos para a estratégia adotada? No momento em que colocamos necessidade de angioplastia de urgência e sabemos em que braço do estudo o paciente foi alocado, há potencial de grande viés (erro sistemático). Exemplo: digamos que você sabe que seu paciente tem uma lesão de 80% de terço proximal de coronária direita com FFR baixo e que no estudo ele caiu no grupo de tratamento clínico. O que você faria se esse paciente chegar na emergência dizendo que teve um leve desconforto torácico em pontada, com duração de poucos segundos, em repouso? Se fosse um paciente qualquer do pronto socorro essa dor provavelmente não lhe preocuparia tanto e a princípio, se fosse fazer algo, seria o protocolo normal de dor torácica (ecg + troponina, etc). Já quando sei que o paciente tem uma lesão grave em CD com FFR baixo, adivinha qual será provavelmente a conduta tomada? Esse termina sendo um desfecho pouco objetivo.
OK. Continuando a análise do estudo original: o trial terminou randomizando apenas 888 pacientes (cerca de 54% da população inicialmente prevista). Por quê? Porque no meio da inclusão de pacientes notou-se uma diferença significativa entre os grupos a favor da intervenção. Spoiler: essa diferença foi causada basicamente pela necessidade de angioplastia de urgência. Ou seja, o estudo foi truncado.
Qual seria a analogia cotidiana ao estudo truncado? Podemos pegar o exemplo do futebol. O campeonato brasileiro de futebol tem 38 rodadas. Um exemplo de truncamento seria: um daqueles times que nunca ganha nada (não vou citar exemplos para não ganhar inimigos mortais ao site) termina vencendo os jogos das 3 primeiras rodadas. Ele então poderia chegar e dizer: acaba logo o campeonato que nós já ganhamos. Contudo, sabemos que com o desenrolar do campeonato não é isso que costuma ocorrer. Bem, mas nunca posso truncar um estudo então? E se estiver causando mal aos pacientes, por exemplo? Podemos sim truncar um estudo por vários motivos. Um deles é quando vemos que com o n de pacientes já avaliados nota-se que os tratamentos não serão diferentes. Nesse caso termina-se o estudo com a mesma hipótese que se iniciou: não há diferenças entre os grupos. Para parar um estudo positivo, contudo, os critérios devem ser ainda mais rigorosos uma vez que aquele trial pode levar à mudança de conduta. No exemplo do futebol, isso poderia ocorrer caso um time ganhasse 100% dos jogos até a 30a rodada, por exemplo, e que o segundo lugar tivesse perdido já 10 jogos. Simplesmente seria matematicamente impossível o segundo lugar conseguir ultrapassar o primeiro ao longo das últimas rodadas mesmo que o atual líder perdesse todas as partidas e o segundo lugar ganhasse todos os jogos restantes. Nos estudos científicos, se a quantidade de eventos que se quer evitar/tratar for muito grande, assim como o número de pontos do time líder, pode-se sim truncar um estudo. Um exemplo disto foi o trial SPRINT, provavelmente o principal estudo de hipertensão dos últimos anos. OK. O problema é que no FAME 2 o critério para parar o estudo foi angioplastia de urgência que, como já falamos, não é objetivo como morte ou IAM. Isso já causa outro viés grande ao estudo. Seria a analogia de parar-se o campeonato brasileiro baseado em critérios subjetivos como por exemplo desempenho do time, ou mesmo baseado em critérios objetivos mas que podem ser manipulados pelos jogadores como posse de bola. Na copa de 2018 vimos vários times que tinham 60% ou 70% de posse de bola mas que não ganhavam as partidas. O que importa no futebol é gol, e, principalmente, jogo ganho.
Terceiro ponto – quais foram os resultados de 5 anos do trial?
Houve redução de desfechos de 27% no grupo de tratamento clínico apenas para 13,9% no grupo atc + tratamento clínico. Isso foi causado basicamente por redução de angioplastias de urgência. Não houve redução estatisticamente significativa de IAM ou morte.
Mas eu havia escutado que nessa análise de 5 anos havia diminuído IAM sim. E agora? Quando vemos o intervalo de confiança para IAM, nota-se que ele vai de 0,43 a 1. Ou seja, não é matematicamente comprovado. Quando o intervalo de confiança toca o 1, não podemos descartar a hipótese nula original que diz que os tratamentos são iguais. Isso é estranho? Não! As análises de 2 e 3 anos do FAME haviam mostrado a mesma coisa.
OK. De toda forma reduziu bastante revascularização de urgência então obviamente vou indicar ATC em pcte com DAC crônica se o FFR for menor que 0,8, certo? Não! Primeiro, em relação à redução de revascularização de urgência, já comentamos sobre todos os vieses envolvidos em um trial que não foi cego. Ah, mas existe trial cego de angioplastia em DAC crônica? Sim. Veja nosso resumo do trial ORBITA, por exemplo. Com esse problema do viés e não havendo redução de IAM, os números podem passar uma impressão errada. O que aconteceu foi que, em um grupo digamos de 100 pacientes para cada lado: no grupo intervenção 100% dos pacientes foram submetidos à angioplastia hoje. Destes, no intervalo de 5 anos, 6 precisarão de nova intervenção de urgência. Já no grupo de 100 pacientes do grupo de tratamento clínico, não angioplastei ninguém agora e em um intervalo de 5 anos, 21 precisão de atc de urgência. Ou seja, no grupo clínico a maioria (79 em cada 100) não precisará de stent nem agora, nem de urgência nos próximos 5 anos.
Mas há outros dados relevantes do estudo. Por exemplo, a proporção de pacientes sintomáticos foi igual nos dois grupos.
Como assim? Quer dizer que angioplastia não ajuda a controlar angina? Na verdade, tem algumas “pegadinhas”em relação a este dado. Até 3 anos de seguimento do FAME II, havia redução significativa de angina nos pacientes submetidos à angioplastia. A grande questão é que quanto maior vai ficando o seguimento do estudo, mais vieses vão ocorrendo. Por exemplo, após 5 anos, cerca de metade do grupo inicialmente randomizado para o tratamento clínico havia sido submetido à angioplastia. Isso obviamente diminui a diferença entre os dois grupos. Mas só um instante: se metade dos pacientes do grupo clínico migrou para angioplastia, esse trial não serve de nada! Não é assim. Sempre que avaliamos trials de coronariopatia crônica, o que estamos estudando é a estratégia inicial adotada. No caso do COURAGE, por exemplo, decidimos se o tratamento inicial será apenas clínico ou clínico + angioplastia. OK. Se ao final do seguimento chego à conclusão que as duas estratégias foram similares em relação a IAM e morte, quer dizer que se eu estiver frente a um paciente similar no consultório, posso escolher uma estratégia inicial de tratamento clínico para ele e ver como será a evolução. Pode ser que daqui há 1 ano ele comece a ter angina refratária ao tratamento clínico e que tenha que indicar uma intervenção. Contudo, o fato de ter escolhido como estratégia inicial ao tratamento clínico não implicará para este paciente maior risco de morte ou IAM a médio/longo prazo. Da mesma forma, posso em um paciente multiarterial grave indicar cirurgia de revascularização miocárdica e após 6 anos da cirurgia ter que fazer uma angioplastia de ponte de safena em um cenário de síndrome coronariana aguda, por exemplo. Ou seja, se na vida real ou no estudo decidir por uma estratégia x para o meu paciente coronariano crônico agora, não preciso ficar preso a esta estratégia o resto do seguimento do paciente.
Resumindo:
- Esse trial é contraditório com o COURAGE? Na minha opinião, não. Ambos mostraram não haver redução de IAM ou morte com o uso de angioplastia em pacientes crônicos.
- Isso quer dizer que angioplastia não serve de nada na DAC crônica? Já falamos sobre isso no resumo do ORBITA citado previamente. Sim, angioplastia tem papel no paciente crônico, mas com intuito de reduzir sintomas.
- Heurísticas são “macetes”que usamos no dia a dia para simplificar decisões mais complexas. E funcionam em boa parte das vezes. Contudo, muitas vezes levam a percepções erradas. Exemplo: se jogo uma moeda para cima 5 vezes e nas 5 ocasiões aparece cara, tendo a pensar que se jogar outra vez irá vir cara novamente. Mas isso obviamente não é verdade. A chance é sempre de 50% de cara, 50% de coroa. Após os resultados do FAME 2, muitos começaram a pensar de forma dicotômica: FFR > 0,8 eu deixo em tratamento clínico, FFR < 0,8 eu trato a lesão. Essa heurística está errada! Primeiro, o FFR é um parâmetro contínuo e não dicotômico, tudo ou nada. Quanto mais baixo for o FFR, maior a chance da lesão ser funcionalmente importante e de vir a causar sintomas no paciente. De toda forma, o FFR é uma ferramenta diagnóstica complementar e nunca irá ditar tratamento de forma isolada. Como vimos, ao tratar lesão com FFR baixo, o que proporcionamos ao paciente é: menos sintomas (não é o modelo ideal de trial para isso uma vez que os pacientes sabiam em que braço do estudo estavam) e menos angioplastias de urgência ao longo dos anos (mas lembrando que para isso terei que implantar muito mais stent agora para talvez reduzir algo no futuro). Não reduzo IAM ou morte. Esse conceito é importante pois como já vimos em outro post, já está disponível em âmbito de pesquisa o FFR pela angiotomografia de coronárias. Imagine se a heurística de FFR baixo = angioplastia for disseminada? Vai acabar pegando um paciente assintomático que fez angiotc “de rotina” (não indicada pelos guidelines) e que tem uma lesão na coronária direita com FFR baixo que vai bater em um cate e angioplastia da lesão!















Análise fantástica do estudo!