Esta publicação também está disponível em:




Os desafios são inúmeros em tempos dessa pandemia de coronavírus, e não seria diferente para nós cardiologistas. O manejo dos pacientes com síndrome coronariana com supra de ST tem sido objeto de discussão, com mudanças frequentes dos diversos protocolos, conforme conhecemos melhor a doença e seu comportamento.
Afim de propor um protocolo, é necessário conhecermos as peculiaridades dos pacientes que se apresentam na emergência com dor torácica e supra de ST:
- O paciente pode ter ao mesmo tempo a síndrome coronariana aguda na vigência de infecção por COVID (overlap).
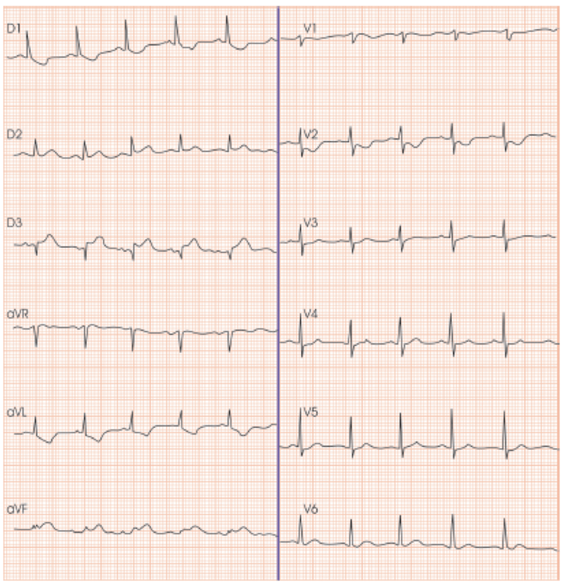
- A apresentação clínica pode ser semelhante ( dispneia e dor torácica com estertores, por exemplo ), além das alterações de eletrocardiograma, troponina e ecocardiograma ( incluindo alteração de contratilidade segmentar ) a miocardite, ou infarto tipo 2, ou apenas disfunção endotelial ou pela tempestade de citocinas, além do estado pró-trombótico com possível microtromboses, sugerido por elevados níveis de d-dímero, todos possivelmente presentes nos pacientes COVID. Lembramos ainda da cardiomiopatia de estresse (síndrome de Takotsubo) e o espasmo coronariano.
- Em serviços com teste rápido para COVID na emergência disponíveis (que já exclui quase a totalidade dos hospitais do Brasil), até 30% podem ser falsos negativos. Vale a máxima que todo paciente deve ser considerado COVID positivo até que se prove o contrário.
- 80% dos pacientes COVID são assintomáticos, trazendo consequências já conhecidas por o exame do cateterismo ser um exame com potencial pra aerossolização e contaminação do staff envolvido, além da maioria das salas de hemodinâmica nos estarem preparadas para pacientes esse tipo de infecção, tempo que passar por desinfecção do tipo terminal após cada procedimento de paciente confirmado ou suspeito.
- É muito mais provável um atraso de mais de 90 / 120 minutos no tempo porta-balão pelos protocolos hospitalares de atendimento a um paciente com algum sintoma relacionado ao COVID além pelo preparo diferenciado da sala de hemodinâmica e de seus profissionais (uso de EPIs). Nesse cenário, um tempo porta-agulha de 30 minutos pra administração de fibrinolítico parece um objetivo mais palpável e poderia se configurar numa importante vantagem ( lembrar que, dentro das primeiras 3 horas de dor, o estudo STREAM mostrou resultados comparáveis entre a angioplastia e o fibrinolítico ), e por isso os protocolos inicias sugeriam a fibrinólise como primeira opção de reperfusão nos pacientes suspeitos ou confirmados de COVID.
- Porém, em um estudo na Lombardia, até 40 % dos pacientes COVID confirmados que se apresentaram com supra de ST ou BRE novo tinham cateterismo cardíaco sem lesões que se considerasse culpadas. Outro estudo mais recente da NEJM encontrou dados semelhante, com 50% dos pacientes com COVID e supra de ST sem lesão coronariana significativa. Esses estudos enfraqueceram muito a indicação proposta anteriormente de fibrinólise como primeira estratégia de reperfusão em pacientes COVID +.
Baseado em todos esses aspectos, e seguindo os mais recentes protocolos da sociedade Americana e Europeia, sugerimos:
a- A angioplastia primária segue como terapia de escolha para pacientes com clínica típica de síndrome coronariana aguda com supra de ST, associado a alteração segmentar visto por ecocardiograma ( se disponível ), para pacientes dentro das primeiras 12 horas de dor, mesmo pacientes COVID positivo, com máxima atenção na proteção dos profissionais de saúde.
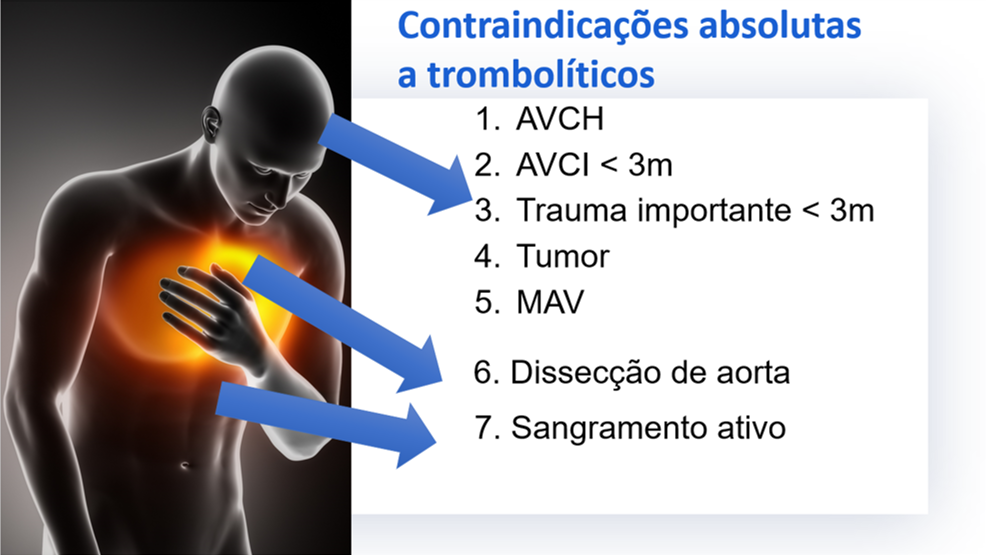
b- A terapia fibrinolítica ficaria reservada para os casos de indisponibilidade de realização do cateterismo em 120 minutos, principalmente nos pacientes com até 3 horas de sintomas com clínica típica de síndrome coronariana e ecocardiograma mostrando disfunção de contração segmentar. Sempre atentar se o paciente não possui contraindicações absolutas ao uso de trombolíticos

Para finalizar, lembrar que pacientes críticos, em ventilação mecânica, com importante acometimento pulmonar, em uso de drogas vasoativas, que apresentem troponina positiva na vigência de alteração eletrocardiográfica de isquemia, terão alta mortalidade independente da intervenção proposta. Uma discussão individualizada deve ser feita para se evitar procedimentos que não trarão benefício para o paciente.
Referências:
Reperfusion of STEMI in the COVID-19 Era – Business as Usual? Circulation 2020; Apr 13:
ST-Elevation Myocardial Infarction in Patients With COVID-19: Clinical and Angiographic Outcomes. Circulation 2020; Apr 30
Zeng, J., Huang, J. & Pan, L. How to balance acute myocardial infarction and COVID-19: the protocols from Sichuan Provincial People’s Hospital. Intensive Care Med (mar/2020).
Sridevi Pitta1, MD, MBA, Sameer Mehta2. STEMI Care in the COVID-19 Pandemic: The Vulnerability of Healthcare Workers. May 2020
Mahmud E, Dauerman HL, Welt FG, Messenger JC, Rao SV, Grines C, Mattu A, Kirtane AJ, Jauhar R, Meraj P, Rokos IC, Rumsfeld JS, Henry TD, Management of Acute Myocardial Infarction During the COVID-19 Pandemic, Journal of the American College of Cardiology (April/2020),
Bangalore S, et al “ST-segment elevation in patients with Covid-19 — a case series” N Engl J Med 2020; DOI: 10.1056/NEJMc2009020.
Alaide Chieffo (Chair) 1, Giulio G. Stefanini 2. EAPCI Position Statement on Invasive Management of Acute Coronary Syndromes during the COVID-19 pandemic. European Heart Journal (2020) 41, 1839–1851